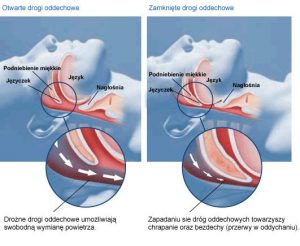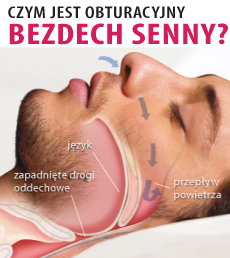
Wraz ze wzrastającą częstością występowania obturacyjnego bezdechu sennego (OBS) rośnie jego znaczenie kliniczne oraz pojawia się coraz więcej badań dostarczających dowodów na jego negatywny wpływ na układ sercowo-naczyniowy i zaburzenia metaboliczne. Istotą obturacyjnego bezdechu sennego są powtarzające się wielokrotnie w czasie snu epizody zapadania gardła.
Bezpośrednimi następstwami bezdechów są: Niedotlenienie krwi; przebudzenia; przyspieszenie rytmu serca; wzrost ciśnienia krwi.
Długotrwały przebieg, występowanie ciężkich postaci choroby, bagatelizowanie objawów klinicznych powodują utrwalenie się niekorzystnych następstw OBS
i rozwoju groźnych powikłań:
- Nadciśnienie tętnicze;
- Choroba wieńcowa;
- Zaburzenia rytmu serca;
- Udar mózgu;
- Cukrzyca typ II.
Definicja choroby
Warunkiem rozpoznania choroby jest stwierdzenie co najmniej 5 bezdechów i/lub spłyceń oddychania w ciągu snu – (AHI≥5), którym towarzyszy nadmierna senność dzienna oraz przynajmniej dwa spośród 4 wyliczonych poniżej objawów:
- Chrapanie nawykowe;
- Uczucie duszenia lub dławienia się w nocy;
- Częste wybudzania w czasie snu;
- Upośledzenie koncentracji.
Epidemiologia
Obturacyjny bezdech senny jest chorobą częstą (występuje u od 5 do 15% dorosłej populacji). W Polsce według szacunków na OBS może chorować od 200 do 400 tysięcy osób. Mężczyźni chorują na OBS od 2 do 4 razy częściej niż kobiety, u których do zachorowania zwykle dochodzi w okresie menopauzy.
Najcięższe postacie choroby występują u kobiet i mężczyzn poniżej 45 roku życia. OBS jest przyczyną przedwczesnego zgonu, szczególnie u mężczyzn poniżej 50 roku życia.
Przyczyny choroby
Częstość występowania obturacyjnego bezdechu sennego wzrasta wraz ze zwiększającym się rozpowszechnieniem otyłości, która stanowi jeden
z najistotniejszych czynników ryzyka zaburzeń oddychania w czasie snu. U kobiet zwiększenie zapadalności na OBS występuje po menopauzie.
Obturacyjny bezdech senny należy do najczęstszych zaburzeń oddychania podczas snu. Na podstawie przeprowadzonych w Polsce badań epidemiologicznych występowanie OBS w naszym kraju ocenia się na 9% wśród mężczyzn i 2,5% wśród kobiet w wieku 40 – 70 lat.
Około 70% chorych dotkniętych OBS jest otyłych, zaś zwiększona masa ciała wiąże się z występowaniem ciężkich postaci. Obturacyjny bezdech senny jest szczególnie rozpowszechniony wśród pacjentów z cukrzycą typu II. Palenie tytoniu sprzyja nie tylko występowaniu chrapania, ale zwiększa blisko 3-krotnie ryzyko zachorowania na OBS.
Kolejnym czynnikiem ryzyka jest spożywanie alkoholu, które przyczynia się do wzrostu liczby bezdechów, nawet u osób zdrowych. Zaburzenia oddychania
w czasie snu częściej dotykają także chorych na akromegalię i niedoczynność tarczycy. Powstawaniu OBS sprzyja obecność anomalii w budowie górnych dróg oddechowych, zwłaszcza takich jak:
- Deformacje i polipy nosa;
- Guzy twarzoczaszki;
- Przerost migdałków podniebiennych, gardłowego lub języczkowego;
- Makroglosja (powiększenie języka);
- Mikro i retrognacja (krótka, cofnięta żuchwa);
- Nadmierna wiotkość podniebienia miękkiego i języczka;
- Stany kliniczne przebiegające z upośledzeniem drożności nosa (włączając w to skrzywienie przegrody nosa, przewlekły nieżyt błony śluzowej nosa).
Gardło jest jedyną częścią dróg oddechowych która nie posiada chrzęstnego lub kostnego rusztowania i w sprzyjających warunkach (nadmiar tkanki tłuszczowej) na szyi u otyłych, może ulegać zapadnięciu którego objawem są bezdechy (epizody zatrzymania oddechu).
Zahamowanie przepływu powietrza do płuc prowadzi do niedotlenienia krwi, nadmiaru dwutlenku węgla w organizmie oraz narastającą pracę klatki piersiowej i brzucha. Praca tych mięśni powoduje nieświadome przebudzenie w czasie snu, wzrasta napięcie mięśni, gardło gwałtownie się otwiera czemu towarzyszy głośne chrapnięcie. Wyrównawcza hiperwentylacja po bezdechu powoduje niedobór dwutlenku węgla we krwi, zwolnienie oddychania, chory ponownie zasypia, gardło ponownie się zapada i występuje kolejny bezdech.
Czynniki wpływające na wystąpienie choroby
- Płeć – choroba występuje 2>3 razy częściej u mężczyzn niż u kobiet;
- Wiek – u mężczyzn dochodzi do rozwoju choroby wcześniej (najczęściej po 35-40 roku życia), u kobiet najczęściej rozwija się po menopauzie;
- Otyłość – jest najważniejszym czynnikiem ryzyka rozwoju OBS. Wśród osób z potwierdzoną chorobą 70-80% stanowią otyli;
- Choroba, krótka szyja – obwód szyi > 43 cm u mężczyzn jest czynnikiem ryzyka rozwoju choroby;
- Nieprawidłowości w budowie górnych dróg oddechowych – np. przerost języka, wydłużenie podniebienia miękkiego;
- Niedoczynność tarczycy – powoduje osłabienie mięśni gardła i towarzyszy jej otyłość, które sprzyjają wystąpieniu OBS;
- Palenie tytoniu – powoduje podrażnienie, obrzęk, stan zapalny w górnych drogach oddechowych, które predysponują do wystąpienia bezdechów;
- Alkohol, środki nasenne – zmniejszają napięcie mięśni gardła, nasilają występowanie bezdechów.
Objawy
W czasie snu, poza głośnym chrapaniem, dominującym objawem są występujące przerwy w oddychaniu (bezdechy) lub spłycenia oddychania. Nasilają się one zazwyczaj podczas spania na plecach, po spożyciu alkoholu albo po przyjęciu leków nasennych i mogą trwać nawet powyżej 2 minut.
Bezdechom może towarzyszyć wzmożona aktywność ruchowa z nadmierną potliwością i częstomoczem. U ponad połowy chorych występują wielokrotne, gwałtowne wybudzenia ze snu połączone z dusznością, uczuciem lęku, dławienia i dezorientacji.
Objawy choroby można podzielić na występujące nocą i podczas dnia:
Objawy Nocne
- Chrapanie – powrotowi skutecznego oddychania po zakończonym bezdechu towarzyszy nasilone chrapanie. Chrapanie chorego na OBS występuje podczas każdej nocy, jest zazwyczaj bardzo głośnie, dotyczy większości czasu spędzonego w łóżku i stwierdza się je niezależnie od pozycji ciała we śnie ale jest najsilniejsze, gdy chory śpi na plecach;
- Bezdechy w czasie snu – zapadnięcie gardła powoduje zatrzymanie oddychania (bezdech) mimo, że mięśnie klatki piersiowej i brzucha nadal pracują. Osoby, które obserwują sen chorego na OBS dostrzegają coraz silniejsze ruchy oddechowe klatki piersiowej i brzucha, którym nie towarzyszy wdech
i wydech powietrza. Bezdechy występują naprzemiennie z okresami chrapania; - Przebudzenia – nadmierna praca mięśni oddechowych w czasie bezdechów doprowadza do wielokrotnych nieświadomych przebudzeń;
- Zwiększona aktywność ruchowa i potliwość – u około połowy chorych na OBS sen jest bardzo niespokojny, a nadmiernej aktywności ruchowej towarzyszy wzmożona potliwość górnej połowy ciała;
- Duszność, dławienie w czasie snu – niektórzy chorzy budzą się w nocy z uczuciem gwałtownej duszności, dławienia się, zatykania w gardle. Niekiedy chory jest tak bardzo przestraszony, że zrywa się z łóżka, biegnie do okna i głęboko oddycha;
- Oddawanie moczu w nocy– bezdechy powodują : zwiększone wydzielanie hormonu natriuretycznego, wzrost ciśnienia w jamie brzusznej oraz przebudzenia których wynikiem jest częste oddawanie moczu w nocy;
- Pozycja ciała w czasie snu – podczas spania na plecach bezdechy występują częściej, na boku lub brzuchu bezdechy występują rzadziej. Jeśli choroba jest bardzo ciężka, pacjent nią dotknięty może spać tylko na siedząco;
- Pozostałe objawy nocne – bóle w klatce piersiowej (głębokie niedotlenienia krwi mogą wywołać ból wieńcowy u pacjenta z chorobą niedokrwienną serca). Refluks żołądkowo – przełykowy (różnica pomiędzy ciśnieniem w żołądku i przełyku podczas bezdechów predysponuje do wystąpienia choroby refleksowej.
Objawy dzienne
- Nadmierna senność dzienna – sen u chorego na OBS nie przynosi wypoczynku. Pacjent odczuwa zmęczenie, senność i zasypia wbrew własnej woli.
W łagodnych postaciach OBS, chory zasypia w sytuacjach, które wymagają niewielkiej uwagi (czytanie, oglądanie telewizji). Jeśli chory ma bardzo dużo bezdechów, może zasnąć podczas jazdy samochodem, w pracy, w czasie posiłku. Praca zmianowa, współistnienie innych chorób lub stosowanie pewnych leków może nasilać objawy senności dziennej u chorego na OBS; - Poranne zmęczenie – w wielu przypadkach chorzy na OBS wstają zmęczeni, niewyspani, boli ich głowa i najchętniej po wstaniu z łóżka położyliby się ponownie spać;
- Zaburzenia funkcji poznawczych i zmiany osobowości – zaburzenia struktury snu, zmęczenie w ciągu dnia i senność prowadzą do pogorszenia pamięci
i koncentracji uwago oraz upośledzenia zdolności intelektualnych. Chorzy na OBS mogą być agresywni, rozdrażnieni, niespokojni. U części chorych dominuje podwyższony poziom lęku i depresja. Zaburzenia te mogą być przyczyną konfliktów rodzinnych lub w pracy; - Upośledzenie libido i impotencja – zmniejszone wydzielanie testosteronu u chorych na OBS oraz nasilona senność dzienna i zmęczenie powodują obniżenie libido i impotencję.
Następstwa bezdechów:
- Przebudzenia w czasie snu – Wielokrotnie powtarzające się bezdechy powodują przebudzenia w czasie snu, sen ulega fragmentacji, brakuje snu głębokiego i fazy REM (nawet trwający 12 godzin sen u chorego z ciężką postacią choroby nie przynosi wypoczynku). Chory wstaje rano, zasypia w ciągu dnia, ma trudności z pamięcią i koncentracją;
- Niedotlenienie w czasie snu – Powtarzające się niedotlenienie w czasie bezdechów niekorzystnie wpływają na czynność wielu narządów. Występuje niedotlenienie mięśnia sercowego, szczególnie u osób z chorobą wieńcową. Następstwem ciężkiego niedotlenienia krwi związanego z OBS mogą być zaburzenia rytmu serca i przewodzenia takie jak: bradykardia zatokowa, pobudzenie przedwczesne nadkomorowe i komorowe, migotanie przedsionków oraz bloki przedsionkowo – komorowe;
- Nadmierne obciążanie serca – Przebudzenie po zakończonym bezdechu powoduje przyspieszenie rytmu serca, wzrasta ciśnienie krwi i metabolizm serca w warunkach niedostatecznego dowozu tlenu. Ciśnienie tętnicze nie obniża się w nocy tak jak u osób zdrowych, a jeśli choroba jest nierozpoznana i nie leczona dochodzi do rozwoju nadciśnienia tętniczego;
- Choroby układu naczyniowo – mózgowego – Badania wykazały, że OBS jest istotnym czynnikiem ryzyka wystąpienia udaru, a jego obecność utrudnia rekonwalescencję po przebytym udarze;
- Cukrzyca typu II – Osoby cierpiące na bezdech senny są w większym stopniu zagrożone rozwinięciem odporności na insulinę, co może prowadzić do cukrzycy typu II. Badania kliniczne wykazały, że u chorych na cukrzycę typu II to zaburzenie snu występuje niezwykle często.
Powikłania:
- Nadciśnienie tętnicze;
- Choroba niedokrwienna serca;
- Niewydolność serca;
- Zaburzenia rytmu i przewodzenia;
- Udar mózgu;
- Zespół metaboliczny i cukrzyca;
- Zwiększone ryzyko wypadków komunikacyjnych;
- Zwiększone ryzyko zgonu (powikłania sercowo – naczyniowe i wypadki komunikacyjne są głównymi przyczynami większej śmiertelności chorych na OBS.
Rozpoznanie choroby
Diagnostyka bezdechu sennego opiera się na ukierunkowanym wywiadzie chorobowym oraz całonocnym badaniu snu. U pacjentów podejrzanych
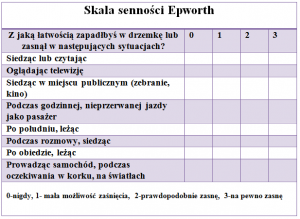
o zaburzenia oddychania w czasie snu zastosowanie znajdują badania kwestionariuszowe, będące głównym elementem oceny wstępnej. Najczęściej używana jest skala Epworth Sleepines Scale (ESS) oceniająca nasilenie senności dziennej. Wynik w skali ESS powyżej 10 punktów wskazuje na nadmierną senność w ciągu dnia i powinien skłaniać się do wnikliwszej diagnostyki.
Wyżej zaprezentowana skala jest tylko narzędziem zwiększającym prawdopodobieństwo występowania nadmiernej senności dziennej, która może wskazywać na obturacyjny bezdech senny.
Jeżeli wykonałeś(-aś) powyższą skalę i wynik Cię niepokoi zgłoś się na WIZYTĘ DO PORADNI PULMONOLOGICZNEJ
(Wojewódzka Przychodnia Specjalistyczna ul. Jagiellońska 72 w Kielcach tel.: +48 41 345 – 18 – 03).
POTENCJALNIE OBTURACYJNY BEZDECH SENNY MOŻE ZAGRAŻAĆ TWOJEMU ŻYCIU
Podstawą rozpoznania OBS pozostaje jednak wciąż całonocne badanie polisomnograficzne (PSG) będące obiektywnym narzędziem oceniającym rodzaj
i nasilenie zaburzeń oddychania w czasie snu. Polisomnografia jest wykonywana najczęściej w warunkach szpitalnych (zwykle pobyt trwa jedną noc), można również przeprowadzić to badanie w warunkach domowych. Termin polisomnografia odnosi się do pełnego badania, składającego się z rejestracji poligraficznej (oddychania), bioelektrycznej (umożliwiającej określenie faz snu). Rejestracja polisomnograficzna obejmuje ocenę: przepływu powietrza przez drogi oddechowe, ruchy brzucha i klatki piersiowej, pozycję ciała, obecność chrapania, tętno, EKG, saturację oraz EEG (elektroencefalografia), EMG (elektromiografia), EOG (elektrookulografia).
Zgodnie z najpowszechniej stosowanymi wytycznymi American Academy of Sleep Medicine (AASM) nasilenie OBS wyraża się wskaźnikiem bezdechów
i spłyceń oddychania w przeliczeniu na godzinę – AHI. Zaleca się rozpoznawanie OBS wg AASM przy AHI powyżej 5/h.
Aktualnie wyróżnia się 3 stopnie ciężkości choroby:
- Postać łagodna – AHI≥ 5 i < 15;
- Postać umiarkowana – AHI 15 – 30;
- Postać ciężka – AHI > 30.
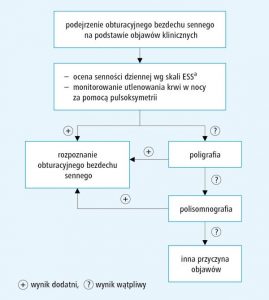
Poniżej przedstawiono schemat postępowania w przypadku podejrzenia Obturacyjnego Bezdechu Sennego.
Leczenie
Wskazaniem do leczenia OBS jest stwierdzenie choroby o umiarkowanym (AHI 15-30) lub ciężki (AHI>30) nasileniu niezależnie od intensywności objawów dziennych i powikłań. Chorzy z łagodną postacią choroby ze współistniejącymi powikłaniami sercowo – naczyniowymi, depresją lub nasiloną sennością dzienną również powinni rozpocząć leczenie.
Celem leczenia OBS jest utrzymanie drożności górnych dróg oddechowych w czasie snu. Złotym standardem w leczeniu bezdechu jest terapia aparatem CPAP (Continuous Positive Airway Pressure).
Leczenie chorych na OBS obejmuje następujące etapy:
- Postępowanie w okresie przed wdrożeniem właściwego leczenia mające na celu wyeliminowanie lub zmniejszenie wpływu czynników predysponujących do pojawienia się zaburzeń oddychania podczas snu. Na ten etap leczenia składa się tzw.
Prewencja:
– redukcja masy ciała;
– przyjmowanie określonej pozycji w czasie snu;
– unikanie przyjmowania leków uspokajających i nasennych oraz spożywania alkoholu; - Właściwe postępowanie lecznicze obejmuje:
– leczenie operacyjne;
– oddychanie wspomagane pod dodatnim ciśnieniem (nCPAP, BiPAP, auto-CPAP); - W leczeniu proponuje się również:
– farmakoterapię;
– aparaty ortodontyczne;
– elastyczną stymulację mięśni górnych dróg oddechowych;
– chirurgia bariatryczna.
U pacjentów z OBS o ciężkim nasileniu z zaawansowanymi objawami klinicznymi, metodą z wyboru jest leczenie za pomocą dodatniego ciśnienia w drogach oddechowych CPAP. W tym celu stosowane są protezy powietrzne generujące ciśnienie na stałym poziomie lub posiadające funkcję autoregulacji.
Terapia aparatem CPAP
Stałe dodatnie ciśnienie w drogach oddechowych (CPAP) jest metodą z wyboru w leczeniu OBS. Istotą leczenia jest utrzymanie drożności górnych dróg oddechowych przez strumień powietrza wytwarzany przez sprężarkę pod ciśnieniem 4 – 20 cm H2O. Słup powietrza pod dodatnim ciśnieniem, generowanym przez aparat poprzez elastyczną rurę doprowadzającą i maskę szczelnie obejmującą nos lub nos i usta pacjenta przedostaje się do górnych dróg oddechowych. Wzrost ciśnienia w gardle zapobiega zapadaniu się jego ścian i bezdechom. Ciśnienie terapeutyczne aparatu ustala się w czasie kontrolnej PSG lub za pomocą aparatu auto-CPAP, po kilku dniach adaptacji leczenia. CPAP jest dobrze tolerowany przez około 80% chorych.
Pozytywne efekty terapii CPAP
Efekt neurobechawioralny
- zredukowana senność;
- poprawa koncentracji;
- zwiększona produktywność w pracy;
- zwiększona tolerancja wysiłku fizycznego.
Efekty sercowo – naczyniowe
- poprawa kontroli wartości ciśnienia tętniczego;
- zmniejszone ryzyko rozwoju nadciśnienia tętniczego;
- zmniejszone ryzyko wystąpienia udaru mózgu;
- poprawa rokowania u pacjentów po incydentach sercowo – naczyniowych;
- poprawa frakcji wyrzutowej lewej komory serca.
Efekty pulmonologiczne
- zwiększenie pojemności oddechowej;
- redukcja nadreaktywności dróg oddechowych.
Efekty metaboliczne
- zmniejszone stężenie trójglicerydów;
- redukcja stężenia HbA1c (hemoglobina glikowana – stężenie glukozy we krwi);
- redukcja insulinooporności;
- redukcja ryzyka rozwoju cukrzycy typu II.
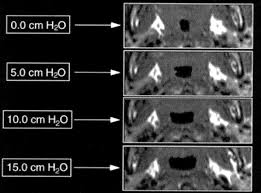
Wpływ terapii CPAP na szerokość światła dróg oddechowych
Metoda CPAP należy do metod bezpiecznych ale jak w każdej metodzie występują również objawy uboczne takie jak:
- wodnisty katar jako odruchowa reakcja błony śluzowej nosa na strumień powietrza – w celu złagodzenia tego objawu można zalecić chorym stosowanie przed snem środków obkurczających śluzówkę nosa;
- krwawienie z nosa;
- ucisk maski na nasadę nosa, otarcia naskórka wokół nosa, alergiczne reakcje skóry na materiał z którego wykonana jest maska;
- hałas powodowany przez pracującą sprężarkę – objaw coraz rzadszy wobec wprowadzania nowocześniejszych urządzeń;
- nawracające zapalenie zatok obocznych nosa;
- zapalenie spojówek, najczęściej spowodowane źle dobraną maską, umożliwiającą duży przeciek powietrza.
Jeszcze kilka lat temu chorzy z OBS dość często odmawiali podjęcia leczenia z uwagi na stosunkowo wysoki koszt zakupu aparatu. Obecnie sytuacja się zmieniła dostępność do sprzętu stała się łatwa poprzez wysokie refundowanie przez Narodowy Fundusz Zdrowia aż 90% wartości najtańszego dostępnego na rynku aparatu CPAP. Dzięki temu większość chorych w Polsce stać na zakup zestawu CPAP. Inne metody leczenia OBS
Aparaty ortodontyczne
Aparaty wysuwające żuchwę do przodu poprawiają drożność gardła prze przemieszczanie żuchwy i języka do przodu co poprawia warunki anatomiczne
w obrębie górnych dróg oddechowych i zapobiega bezdechom. Wskazaniem do zastosowania takich aparatów jest:
- pierwotne chrapanie;
- łagodne postacie OBS, które nie odpowiadają na leczenie behawioralne;
- umiarkowane postacie OBS, tylko w przypadku gdy nie występują znaczące objawy kliniczne.
Leczenie chirurgiczne (zabiegi laryngologiczne)
W przypadku innych istotnych zaburzeń budowy twarzoczaszki (przerost małżowin nosa, polipy, przerost i wydłużenie podniebienia miękkiego i języczka, powiększenie języka, zwężenie i cofnięcie żuchwy oraz szczęki) wskazania do zastosowania bardziej złożonych zabiegów operacyjnych powinny być rozpatrywane indywidualnie. Część chorych z ciężką postacią OBS mimo kilku operacji laryngologicznych ma nadal objawy choroby i wymaga zastosowania CPAP.
Chirurgia bariatryczna
Znacznego stopnia otyłość u części chorych na OBS nie udaje się skutecznie leczyć dietetycznie i farmakologicznie. Szansę dla tych chorych stanowi leczenie chirurgiczne otyłości. Istotą tych zabiegów jest podział żołądka na 2 części. Mała objętość górnej części żołądka powoduje uczucie sytości po małym posiłku. Funkcja wydzielnicza dolnej części żołądka nie zostaje zaburzona. Niekiedy efekty leczenia otyłości takim sposobem są bardzo spektakularne utrata 50 kg. Obniżenie masy ciała o co najmniej 10 kg powoduje znaczącą poprawę kliniczną, zmniejszenie senności w ciągu dnia, spadek AHI i poprawę saturacji krwi.
ZALECENIA OGÓLNE DLA CHORYCH NA OBTURACYJNY BEZDECH SENNY
- redukcja masy ciała;
- rzucenie palenia;
- unikanie przyjmowania środków nasennych oraz spożywania alkoholu przed snem;
- wymuszanie pozycji bocznej w przypadku bezdechów występujących tylko w pozycji na wznak;
- leczenie przewlekłego nieżytu błony śluzowej górnych dróg oddechowych (alergie);
- operacje korygujące drożność górnych dróg oddechowych;
- operacje bariatryczne;
- systematyczne stosowanie protez powietrznych (CPAP).
Zmiana nawyków żywieniowych jest najczęściej najprostszą i najtańszą metoda leczenia OBS w przypadku otyłości.

Wszystkich zainteresowanych badaniem oraz leczeniem prosimy o kontakt pod nr telefonu:
605 661 940 lub 41-346 55 45, wew. 223
Telefon dostępny od godz. 800 – do 1435 (od poniedziałku do piątku)
(Dział Diagnostyki i Leczenia Zaburzeń Oddychania)